Las infecciones masivas del virus SARS-CoV-2 y la administración de las vacunas han generado una inmunidad de grupo o inmunidad colectiva (herd immunity en inglés) con cierto efecto de barrera sobre la circulación de virus. Pero ¿hasta qué punto? ¿Sirve este concepto para valorar la situación presente y futura de la pandemia? Porque aunque la OMS haya decretado el fin de la emergencia internacional, la pandemia no ha terminado.
Algunos conceptos clave
El término “inmunidad colectiva” se ha usado con significados diferentes. Ciertos autores simplemente lo utilizan para describir la proporción de individuos inmunes a una enfermedad en una población. Otros lo asocian al porcentaje de personas inmunes que se necesitan para conseguir una disminución de la incidencia de la infección. Y algunos lo aplican al grado de inmunidad que protegería a la comunidad contra un nuevo patógeno.
El nexo común de todas las acepciones es que el riesgo de infección se reduce por la existencia y la proximidad de individuos inmunes en la población. A este efecto se le ha denominado “protección indirecta” o “efecto rebaño”.
Pero antes de proseguir, conviene familiarizarse con dos términos que han circulado ampliamente durante la pandemia.
En primer lugar, tenemos el número básico de reproducción (R0). Así se llama al número esperado de nuevas infecciones generadas directamente por un caso en una población donde todos los individuos –no vacunados ni infectados naturalmente– son susceptibles de contagiarse.
En segundo lugar, el número efectivo de reproducción en función del tiempo (Rt) se refiere al número de nuevos infectados que genera cada caso cuando ya puede haber individuos inmunizados o cuando se han tomado medidas para reducir la transmisión, como el uso de mascarillas en el caso del SARS-CoV-2.
Teorema de la inmunidad umbral
Aunque fue acuñado hace casi un siglo, el término inmunidad de grupo o inmunidad colectiva no se empleó ampliamente hasta hace pocas décadas. La creciente administración de vacunas, los debates sobre la erradicación de enfermedades y los análisis que relacionan los costes y los beneficios de los programas de vacunación lo pusieron en el centro de la conversación científica.
Un hito clave para que se generalizara su uso fue el planteamiento del teorema de la inmunidad umbral. Este sostiene que si la vacunación estuviese distribuida de forma homogénea en una población, la incidencia de la infección disminuiría gracias a la inmunidad de grupo cuando el número efectivo de reproducción Rt fuese inferior a 1. Es decir, cuando a partir de cada nuevo caso se infectase menos de un individuo
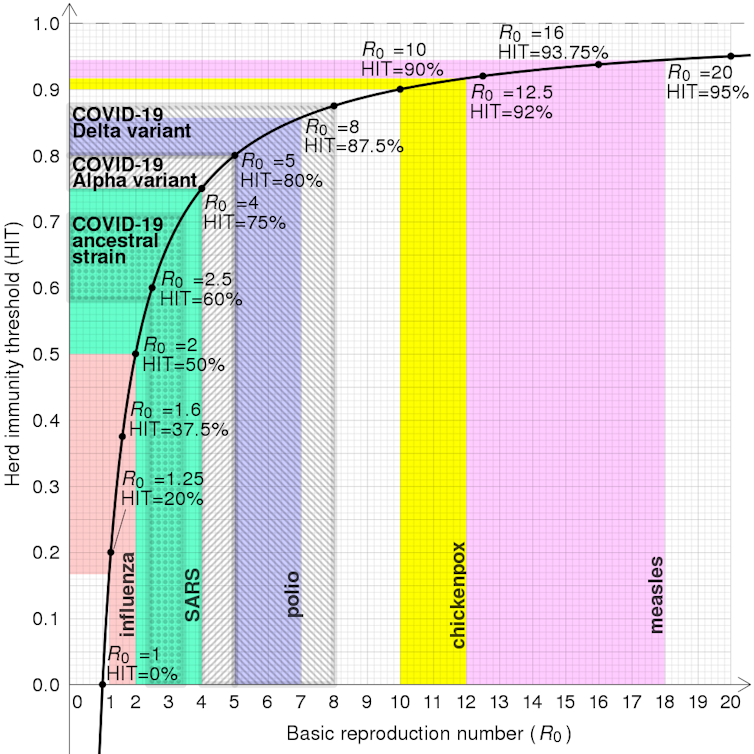
Apoyándose en este concepto se han realizado estimaciones de la cobertura de vacunación necesaria para conseguir que cese la transmisión de algunas enfermedades y conseguir así su eliminación.
La importancia de la protección indirecta
Hay muchos ejemplos de inmunidad de grupo que ilustran la importancia de la protección indirecta para predecir el impacto a corto y largo plazo de los programas de vacunación. O para comprender la naturaleza de la protección inducida por las vacunas.
En las epidemias periódicas de sarampión, parotiditis, rubéola, tos ferina, varicela o poliomielitis, que aparecían por la acumulación de un número crítico de personas susceptibles de infectarse, se reconocía que las epidemias podían retrasarse o evitarse manteniendo el número de dichos individuos por debajo del umbral crítico.
La magnitud del efecto indirecto derivado de la vacunación depende de cuatro factores:
1) La capacidad de transmitirse del agente.
2) El tipo de inmunidad inducida por la vacuna.
3) El número de contactos que tienen los casos.
4) La cobertura de la vacunación.
La heterogeneidad de estos parámetros en las poblaciones y el desconocimiento de algunos aspectos en el caso de nuevas enfermedades como la covid-19 han hecho aún más difícil predecir su evolución.
El teorema imperfecto
Los trabajos iniciales sobre la inmunidad de grupo asumían que las vacunas inducen una inmunidad indefinida contra la infección, que los individuos contactan entre sí de forma aleatoria y que las vacunas se administran de forma homogénea en todos los grupos. Con estas premisas se calculaba el porcentaje de vacunación necesario para conseguir que la transmisión efectiva a partir de un individuo infectado fuese inferior a uno (Rt<1).
Pero si estos supuestos no se cumplen y la efectividad de la vacuna no es del 100 %, el nivel crítico de vacunación requerido aumenta. Si las vacunas protegen a una proporción inferior al de la inmunidad umbral, será imposible eliminar una infección incluso administrándoselas a toda la población. E igualmente, si con el paso del tiempo disminuye la inmunidad inducida por el pinchazo se necesitarán mayores niveles de cobertura y/o dosis de refuerzo.
El número promedio de casos secundarios generados por una persona infecciosa tanto al inicio de la epidemia (R0) –cuando toda la población es susceptible de contraer la infección– como a medida que avanza la epidemia (Rt) –con individuos protegidos– depende de cómo los grupos interactúan. Así, en colectivos más conectados el valor es más alto.
Y si, además, las vacunas no se distribuyen de forma homogénea y existen grupos con coberturas más bajas, el nivel crítico de vacunación también será más elevado.
¿Desaparecerá el virus?
¿Y cómo se aplica todo esto a la situación actual de la pandemia de covid-19? Las nuevas variantes, especialmente ómicron, se han mostrado más transmisibles que la cepa original, con valores de Rt del orden de 1,9. Y eso a pesar que la mayoría de la población ya se ha vacunado o se ha infectado de forma natural.
Así, la reducción de la inmunidad de las vacunas contra el SARS-Cov-2 con el paso del tiempo y la aparición de nuevas variantes que escapan a la inmunidad comporta que sea muy difícil conseguir un nivel crítico de inmunidad que permita pensar en la eliminación del patógeno aunque se vacune a toda la población.
La inmunidad actual reduce los casos graves y la mortalidad, es verdad, pero no impide que el SARS-Cov-2 continúe circulando. Por ello, personas especialmente susceptibles, como los mayores de 60 años, con enfermedades crónicas como diabetes, enfermedades cardiovasculares, enfermedad pulmonar obstructiva crónica o insuficiencia renal crónica, continúan en riesgo de presentar formas graves de la enfermedad.
En este contexto será necesario seguir con medidas no farmacológicas: las mascarillas deberían quedarse para ciertas circunstancias. Por ejemplo, la gente mayor debería ir al médico o en transporte público con esa protección. También sería recomendable su uso para pacientes y sanitarios en los servicios de urgencias donde sean atendidos enfermos con infecciones respiratorias agudas y para quien tenga algún síntoma.
En definitiva, la pandemia actual nos ha enseñado que la inmunidad de grupo ayuda a reducir los casos graves, pero con agentes como el SARS-CoV-2 y vacunas que no generan inmunidad permanente es imposible controlar la transmisión una vez que el virus ha conseguido propagarse en la población. Entonces incluso deja de tener sentido la aplicación del concepto.
Artículo realizado con el asesoramiento de la Sociedad Española de Epidemiología.
Autores: Pere Godoy, Medical Doctor, Professor Public Health, Universitat de Lleida; Ángela Domínguez García, Catedrática Medicina Preventiva y Salud Pública, Departamento de Medicina, CIBER Epidemiología y Salud Pública, Universitat de Barcelona; Irene Barrabeig Fabregat, Jefe de servicio de Vigiláncia Epidemiológica, Departament de Salut de la Generalitat de Catalunya; Jenaro Astray Mochales, Jefe de Unidad de Informe del Estado de Salud y Registros. Epidemiólogo, Servicio Madrileño de Salud; Jesús Castilla, Médico en el Instituto de Salud Pública de Navarra, Servicio Navarro de Salud - Osasunbidea, and José Tuells, Catedrático UA, Director de la Cátedra Balmis de Vacunología UA-ASISA, Universidad de Alicante
Este artículo fue publicado originalmente en The Conversation. Lea el original.