Es la pregunta que desvela a médicos, economistas y expertos de la salud en la Argentina, aunque el problema es global. El país invierte 10% del PBI en salud y se estima que más de la mitad se destina a gente mayor de 60 años. Es que hay una población que envejece y que vive más tiempo mientras los medicamentos y tratamientos cada vez son más caros y los recursos limitados. La industria pone sus expectativas en la nueva Agencia de Evaluación de Tecnología Sanitaria (AGNET) que se discute en el Senado.
En 2009, el Instituto Nacional de Excelencia Clínica del Reino Unido (NICE) anunció que el Servicio Nacional de Salud no podía ofrecer algunos medicamentos costosos para ciertos tipos de tratamientos para combatir el cáncer. ¿La razón? El costo era demasiado alto para los beneficios que generaban y se decidió que los fondos se podían usar más eficientemente en otros tratamientos.
La decisión provocó enojo en la población, pero fue defendida por el instituto como parte de los difíciles cambios, aunque necesarios, para racionar los recursos y establecer prioridades en medio de un escenario de recursos finitos.
El reto que el Estado británico comenzó a enfrentar hace 9 años es ahora una realidad para todos los sistemas de salud del mundo y muchos siguen su ejemplo, implementando algún tipo de control en los costos. La mayor preocupación es cómo se va a financiar el costo de la salud para los jubilados. Y la Argentina no es una excepción.
Ese desafío fue uno de los temas principales en la agenda de la Conferencia Anual de la Salud que se celebró en Mendoza hace dos semanas. El Gobierno y la industria de la salud concentran sus expectativas en la creación de la Agencia de Evaluación de Tecnología Sanitaria que está en los planes de este Gobierno.
El problema es el siguiente: la población envejece y vive más tiempo.
Argentina tiene un promedio de esperanza de vida de 76,6 años y ha venido aumentando a un ritmo de 10 meses cada cinco años. Al mismo tiempo, al vivir más tiempo, la población necesita más medicinas y hay mayor demanda por nuevos tratamientos, pero los nuevos medicamentos y las nuevas tecnologías terapéuticas surgen mucho más rápido, son cada vez más caros y exceden a los recursos financieros que se agregan al sector.
Según datos del Censo 2010, la población de 65 años o más representan el 10,2% del total y la de 60 años o más, el 14,3%, haciendo que la Argentina sea el tercer país con más expectativas de vida en América Latina después de Uruguay y Cuba. A su vez, con el correr de las décadas, se nota un paulatino descenso de la población de entre 0 a 14 años, representando el 25,5% en 2010, por debajo del 28,3% de 2001.
La pirámide de población (2010) confirma la tendencia al aumento del peso relativo de la población adulta mayor y, a la vez, da cuenta de menores niveles de natalidad. Esto último se refleja en el achicamiento de la base de la pirámide.
El desafío es tanto para el sistéma público cómo para el privado. Y los expertos dicen que las presiones políticas las sentirán ambos. En el caso Argentino, el sistéma público sufre una presión adicional con los jubilados, ya que una mayoría pasa directamente al PAMI.
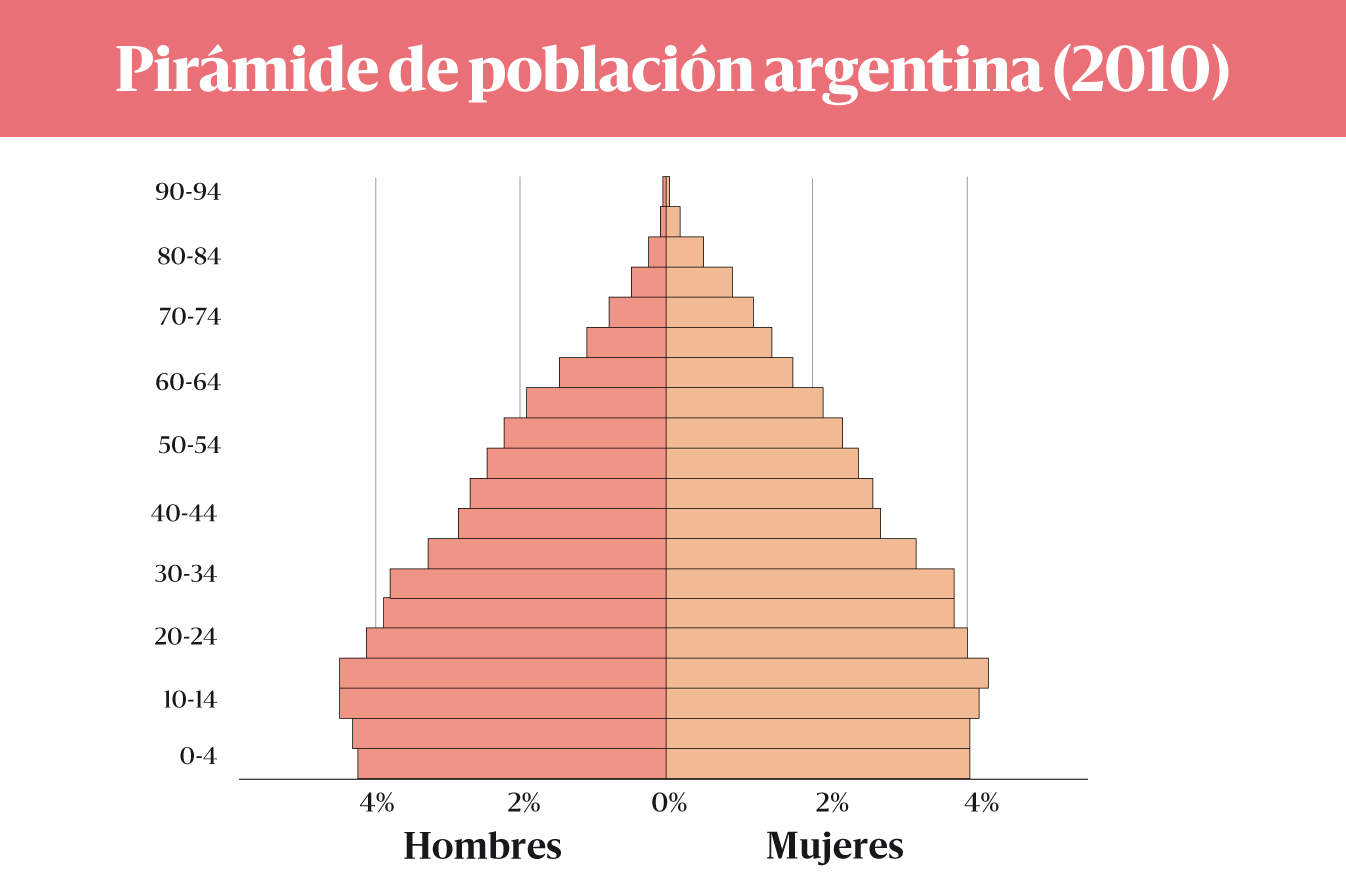
Fuente: INDEC. Censo Nacional de Población, Hogares y Viviendas 2010.
Las cifras son contundente: en Argentina la inflación médica es mucho mayor que la inflación general, algo que también sucede en el resto del mundo, pero todos sabemos que la inflación acá es una de las mayores del mundo y eso hace que la inflación médica también lidere los rankings.
El informe anual de la Asociación Civil de Actividades Médicas Integradas (ACAMI), una de los organizadoras del congreso de Mendoza, reveló que en 2017 la inflación médica estuvo 2,9 puntos porcentuales por encima de la inflación oficial, que de acuerdo al Indec fue de 25%. O sea la inflación médica bordeó el 30%.
Los economistas de la salud describen la inflación médica como al aumento, a nivel general, del costo de la salud, en donde se incluyen los honorarios médicos, hospitales, tratamientos médicos y el tiempo que dura la enfermedad, entre otros factores.
Hugo Magonza, presidente de la ACAMI, dice que esto “prueba la necesidad de políticas que combatan ineficiencias en los sistemas de salud, entre ellas el modelo de remuneraciones de los servicios de salud, los criterios de costo-efectividad para la incorporación de nuevas tecnologías, indicadores de calidad para avalar hospitales y otros prestadores de servicios, entre otros”. Y agregó que el sistema está “bajo mucha presión”.
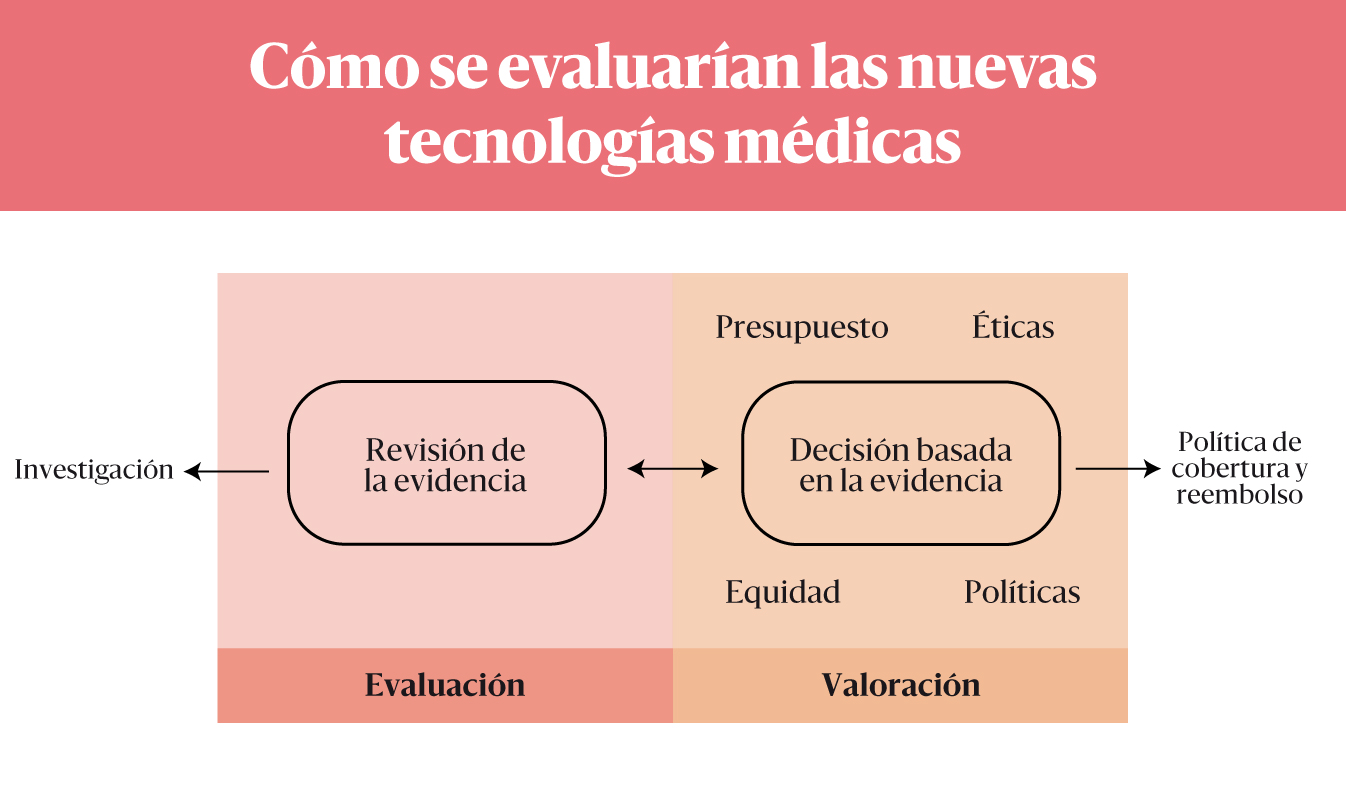
En el congreso de Mendoza se puso mucho énfasis en la necesidad de progresar en la discusión de la creación de la Agencia de Evaluación de Tecnología Sanitaria en Argentina (AGNET), donde se tomarán las decisiones sobre la adopción y uso de medicamentos, procedimientos, modelos de atención o equipamiento, y busca su uso racional en un contexto real. La ven como una política clave para impulsar mejoras en el sistema y hacerlo más eficiente.
La AGNET ocupará un rol fundamental, ya que será la encargada de realizar los estudios y evaluaciones de medicamentos, productos médicos e instrumentos tecnológicos destinados a prevenir, tratar o rehabilitar la salud, a fin de determinar su uso apropiado y modo de incorporación al conjunto de prestaciones cubiertas por el sector público y el Programa Médico Obligatorio (PMO). Los que impulsan el proyecto afirman que e dará transparencia y legitimidad.
Tanto desde el sector público como el privado abogan para que las evaluaciones económicas giren en torno de la excelencia clínica, con personal idóneo y liberado de presiones políticas. Y que eso ponga freno al “desmedido crecimiento” de los procesos judiciales tendientes a la cobertura de prestaciones médicas que le ponen una presión adicional al sistema.
El proyecto de ley para la creación de la AGNET está actualmente en la Comisión de Salud del Senado de la Nación.
El secretario de Salud de la Nación, Adolfo Rubinstein, fue el invitado de honor en Congreso. En una conversación con RedAcción dejó en claro el desafío: “Los recursos que tenemos son limitados. En la región somos los que invertimos más en salud, pero no es suficiente. Sin racionar tendremos un tremendo problema de equidad. Los cambios implican decisiones políticas complejas porque los recursos no alcanzan y habrá que decidir cómo priorizar”.
Rubinstein dice que la clave será desarrollar formas más eficientes de gestionar el gasto y encontrar consensos de cómo financiarlo. “Hay que asegurar la disponibilidad, accesibilidad y equidad al acceso a medicamentos y nuevas tecnologías de una manera que sea sustentable”, dijo Rubinstein.
Algunos datos para ilustrar el desafío
- Casi un tercio del gasto que una persona hace a lo largo de su vida lo hace durante la mediana edad (de 40 a 60 años) y más de la mitad durante los años siguientes a esa edad. Y para los que llegan a los 85 años, más de un tercio de sus gastos de por vida se acumularán en sus años restantes.
- En general, el gasto per cápita a lo largo de una vida es un tercio más para las mujeres que para los hombres. Dos quintos de esta diferencia se debe a la mayor esperanza de vida de las mujeres.
- Al fenómeno demográfico, en Argentina hay que sumar el hecho que el sistema de salud es extremadamente desigual y segmentado. Está compuesto por los sectores público, privado y del seguro social. A eso hay que sumar que cada una de las 23 provincias retiene su autonomía y responsabilidad constitucional para ejercer las funciones de rectoría, financiamiento y prestación de los servicios de salud.
- Argentina gasta el 10% del PBI en salud. Dos tercios corresponden al gasto público y de seguridad social y el otro tercio es inversión privada.
- El 20% más pobre tiene 15 veces menos cobertura que el 20% de mayores ingresos.
- El sistema se financia a través de aportes de 6,8 millones de trabajadores a obras sociales provinciales; otros 15,1 millones a obras sociales nacionales; 5 millones de jubilados al PAMI; y 6 millones de personas que contratan prepagas.
Un dilema complicado
En Argentina el derecho al acceso a la salud es universal. La Secretaría de Salud de la Nación lo describe como la capacidad de utilizar los servicios de salud sin que existan barreras administrativas, organizacionales, geográficas, financieras, culturales o de género.
El médico Gabriel Novick, CEO de Swiss Medical, uno de los exponentes en el congreso de Mendoza, dice que el sistema de salud argentino enfrenta un dilema: una población que envejece, costos que suben y recursos disponibles limitados. Afirma que la solución pasa por cómo priorizar, ya que los recursos “no alcanzan y sin racionar tenemos un tremendo problema de equidad, no solo para los jubilados, sino que para todo el sistema. Es por eso que la evaluación de tecnología y la creación de la AGNET son un paso indispensable en ese sentido”.
Conclusiones
El economista Keneth Arrow, Premio Nobel de Economía 1972, advirtió que “en salud, la sola aplicación de las fuerzas de mercado hace a los enfermos y los grupos desfavorecidos, aún más enfermos y vulnerables” y que “en salud es muy difícil distinguir entre bienes públicos y privados”.
Dado el rápido envejecimiento de la población, es urgente comprender y abordar la interacción entre el envejecimiento y el gasto en atención médica. Todos los países, ricos y pobres, tienen el desafío de obtener los fondos necesarios para pagar los servicios sanitarios que sus poblaciones necesitan o demandan, pero esas cosas no siempre son lo mismo. Y en el caso de los jubilados, ese dilema es aún más profundo.
Tanto en Argentina como en el resto del mundo, hay un consenso de que ningún país, al margen de su riqueza, puede ofrecer a su población entera todas las tecnologías o intervenciones que puedan mejorar la salud o prolongar la vida.
La Agencia de Evaluación de Tecnología Sanitaria es una respuesta, aunque no suficiente por sí sola. En la industria de la salud tienen claro que una reforma más amplia al sistema requiere consensos muy amplios.
“Decidir en salud es priorizar, afrontar la amarga tarea de juzgar entre alternativas con presupuestos limitados y bajo presiones varias”, escribieron en Clarín hace unas semanas Rubén Torres, rector de la Universidad ISALUD, y Andrés Freiberg, coordinador ejecutivo de la misma universidad.
En una columna en la que dieron sus opiniones acerca de cómo debería ser la AGNET, explicaron que “en un país federal, de grandes inequidades y extrema fragmentación, la integridad de esta agencia no deberá verse afectada por una fuerza en particular ni construida sólo para un objetivo único. Nos pondrá a prueba en demostrar si somos capaces de construir instituciones que trasciendan a individuos y entender que salud es el mejor argumento para empezar a cerrar grietas y hacer un país mejor. Debemos cuidarla y ayudarla a crecer. La agencia nacional sólo sucede una vez”.
La Organización Mundial de la Salud dice que las opciones para los países incluyen que los gobiernos den mayor prioridad a la salud en sus asignaciones presupuestarias, recauden los impuestos o aumenten las cotizaciones obligatorias de manera más eficiente y reúnan fondos adicionales a través de los distintos tipos innovadores de financiación.
Los impuestos sobre productos perjudiciales como el tabaco y el alcohol son una de esas opciones: reducen el consumo, mejoran la salud y aumentan los recursos que los gobiernos pueden gastar en la salud.
A pesar de estas innovaciones, la mayoría de los países más pobres tendrán que aumentar las contribuciones de los donantes durante un periodo considerable de tiempo.
Foto: Municipalidad de San Isidro




